NHỮNG ĐIỀU CẦN BIẾT VỀ HUYẾT TƯƠNG, PRP
10:11:00 02/11/2019
1. Định nghĩa huyết tương
Huyết tương có màu vàng nhạt hoặc màu vàng rơm. Đây là thành phần lớn nhất của máu, chiếm khoảng 55%. Nó phục vụ như cơ sở chất lỏng cho máu toàn phần. Có thể phân tách máu thành bốn thành phần chính: Huyết tương, Tế bào hồng cầu, Tế bào bạch cầu, Tiểu cầu.
2. Thành phần của huyết tương
Trọng lượng riêng của huyết tương là 1,022 đến 1,026 so với trọng lượng riêng của máu là 1,052 đến 1,061. Huyết tương chứa 91% đến 92% nước và 8% đến 9% chất rắn. Nó chủ yếu bao gồm:
-
Chất đông máu, chủ yếu là fibrinogen, hỗ trợ quá trình đông máu
-
Các protein huyết tương, chẳng hạn như albumin và globulin, giúp duy trì áp suất thẩm thấu keo ở khoảng 25 mmHg
-
Các chất điện giải như natri, kali, bicarbonat, clorua và canxi giúp duy trì độ pH trong máu
-
Các globulin miễn dịch giúp chống lại nhiễm trùng và một số lượng nhỏ khác của các enzym, hormone và vitamin.
Bản thân huyết tương bao gồm 92% nước. Các protein quan trọng tham gia vào nhiều chức năng như đông máu, chống nhiễm trùng và vận chuyển các chất chiếm 7% trong huyết tương. 1% còn lại chứa muối khoáng, đường, chất béo, nội tiết tố, vitamin.
3. Sự phát triển
Huyết tương chiếm 55% tổng lượng máu, nó được hình thành từ nước và muối được hấp thụ qua đường tiêu hóa.
Nhưng, Protein huyết tương có các cơ quan riêng biệt sản xuất chúng dựa trên giai đoạn phát triển của cá nhân.
- Trong phôi: Trong giai đoạn phôi, các tế bào trung mô chịu trách nhiệm sản xuất tế bào huyết tương. Protein đầu tiên được tổng hợp là albumin, tiếp theo là globulin và các protein huyết tương khác.
- Ở người trưởng thành: Tế bào lưới nội mô của gan phụ trách tổng hợp protein huyết tương ở người lớn. Tủy xương, các tế bào máu thoái hóa, các tế bào mô cơ thể nói chung và lá lách cũng góp phần hình thành các protein huyết tương. Gamma globulin bắt nguồn từ các tế bào lympho B, từ đó tạo thành các globulin miễn dịch.
4. Chức năng huyết tương
Là thành phần tạo thành cơ sở của máu (dạng lỏng), huyết tương phục vụ nhiều chức năng trong cơ thể. Một số chức năng này bao gồm:
- Đông máu: Nhiều protein quan trọng, chẳng hạn như fibrinogen, thrombin và yếu tố X, có trong huyết tương và đóng một vai trò quan trọng trong quá trình đông máu để ngăn chảy máu.
- Miễn dịch: Huyết tương chứa các protein chống lại bệnh tật, chẳng hạn như kháng thể và globulin miễn dịch, đóng một vai trò quan trọng trong hệ thống miễn dịch bằng cách chống lại các tác nhân gây bệnh.
- Duy trì huyết áp và thể tích: Một loại protein có trong huyết tương được gọi là albumin giúp duy trì huyết áp. Điều này ngăn không cho chất lỏng thẩm thấu vào các vùng trên cơ thể và da nơi thường tích tụ ít chất lỏng hơn. Điều này cũng giúp đảm bảo lưu lượng máu qua các mạch máu.
- Cân bằng độ pH: Các chất có trong huyết tương hoạt động như chất đệm, cho phép huyết tương duy trì độ pH trong phạm vi bình thường, giúp hỗ trợ chức năng tế bào.
- Vận chuyển: Huyết tương trong máu giúp vận chuyển chất dinh dưỡng, chất điện giải, kích thích tố và các chất quan trọng khác đi khắp cơ thể. Nó cũng giúp loại bỏ các chất thải bằng cách vận chuyển chúng đến gan, phổi, thận hoặc da.
- Nhiệt độ cơ thể: Huyết tương giúp duy trì nhiệt độ cơ thể bằng cách cân bằng sự mất nhiệt và tăng nhiệt trong cơ thể.
Bằng cách thực hiện các chức năng trên, huyết tương giúp cơ thể khỏe mạnh. Nó đảm bảo rằng các chất dinh dưỡng, kích thích tố, protein và các chất khác đến được phần cơ thể cần chúng. Vì là một thành phần quan trọng của máu, huyết tương cũng đóng một vai trò quan trọng trong việc điều trị nhiều vấn đề sức khỏe khác nhau.
Huyết tương chứa nhiều chất quan trọng, cụ thể là các kháng thể, các yếu tố đông máu và các protein như albumin và fibrinogen. Đây là lý do tại sao có những tổ chức hay đơn vị lưu trữ máu thường khuyến khích mọi người hiến huyết tương.
5. Chiết xuất Huyết tương (Plasma)
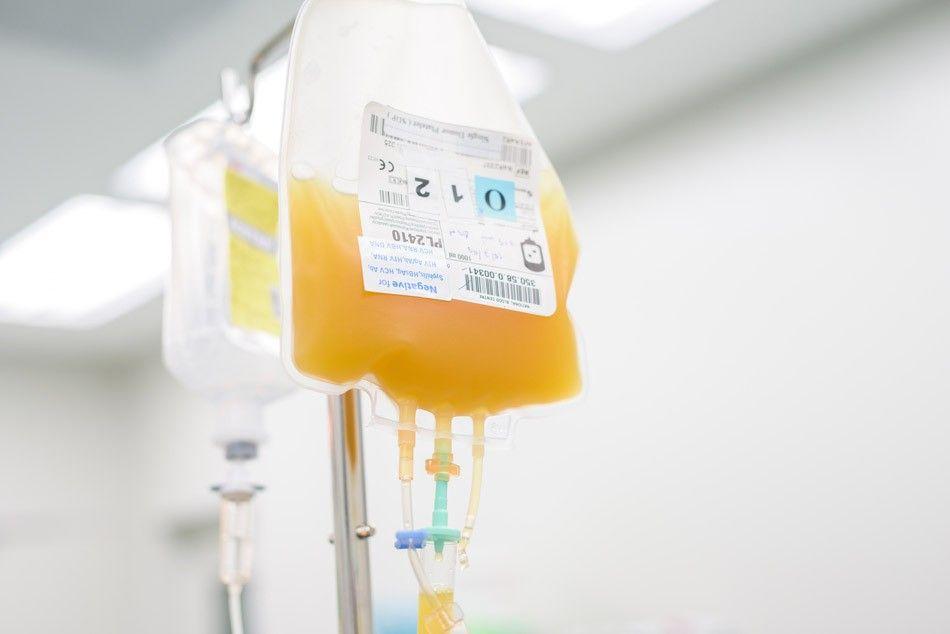
Huyết tương có thể được tách ra khỏi máu toàn phần bằng quá trình ly tâm, tức là quay máu toàn phần với chất chống đông máu trong máy ly tâm. Huyết tương nhẹ hơn, tạo thành lớp màu vàng phía trên trong khi các tế bào máu dày đặc hơn rơi xuống phía dưới. Huyết tương thu được được làm đông lạnh trong vòng 24 giờ để bảo toàn chất lượng và chức năng của huyết tương; Nó được rã đông trước khi sử dụng và có thời hạn sử dụng 1 năm. Đây được gọi là Plasma tươi đông lạnh (Fresh frozen plasma - FFP).
Sau đó, FFP có thể được cung cho các bệnh viện hoặc công ty dược phẩm để có thể tiếp tục xử lý, phân tách và chiết xuất các chất quan trọng có trong huyết tương thành các sản phẩm khác nhau mà bác sĩ có thể sử dụng làm phương pháp điều trị cứu sống.
Ví dụ, từ FFP, các nhà khoa học có thể điều chế chất kết tủa lạnh, rất giàu yếu tố đông máu và có thể giúp những người bị rối loạn chảy máu.
Về mặt lâm sàng, các chuyên gia chăm sóc sức khỏe có thể sử dụng huyết tương theo nhiều cách khác nhau. Đặc biệt, huyết tương có thể được sử dụng trong phương pháp điều trị cứu sống những người bị chấn thương và bỏng hoặc những người bị bệnh gan nặng và các bệnh máu hiếm.
6. Ý nghĩa lâm sàng
Có nhiều ứng dụng lâm sàng của huyết tương khi xem xét các dạng và thành phần khác nhau của huyết tương:
* Huyết tương toàn phần:
Huyết tương tươi đông lạnh được chỉ định trong điều trị chảy máu ồ ạt dẫn đến sốc, đông máu nội mạch lan tỏa, bỏng và bệnh gan - các chất đông máu có trong huyết tương giúp giảm thời gian chảy máu và ổn định bệnh nhân. Huyết tương tươi đông lạnh cũng đóng một vai trò quan trọng như một loại thuốc giải độc tức thì và hiệu quả để đảo ngược warfarin. Phương pháp điều trị đầu tay đối với ban xuất huyết giảm tiểu cầu do huyết khối (TTP) và hội chứng tăng urê huyết tán huyết (HUS) là trao đổi huyết tương với 40 mL huyết tương cho mỗi kg trọng lượng cơ thể. Ở trẻ sơ sinh, huyết tương đóng một vai trò trong việc truyền trao đổi huyết tương của trẻ sơ sinh bị tán huyết nặng hoặc tăng bilirubin máu. Huyết tương cũng được sử dụng để làm đầy bộ tạo oxy trong quá trình oxy hóa màng ngoài cơ thể ở trẻ sơ sinh.
* Các yếu tố đông máu:
Các yếu tố đông máu và yếu tố von Willebrand (vWF) được tìm thấy trong huyết tương đóng một vai trò thiết yếu trong quá trình đông máu và được kích hoạt do tổn thương lớp nội mạc dẫn đến sự tiếp xúc của collagen được tìm thấy bên dưới lớp nội mạc của mạch máu. Những người bị thiếu máu đông máu như bệnh ưa chảy máu và bệnh von Willebrand có thể bị chảy máu bên trong lớn với một chấn thương nhẹ. Những bệnh nhân như vậy được hưởng lợi rất nhiều từ các dẫn xuất protein huyết tương như yếu tố VIII cô đặc và cô đặc yếu tố IX.
 * Các globulin miễn dịch:
* Các globulin miễn dịch:
Immunoglobulin bảo vệ cơ thể chống lại vi khuẩn và vi rút xâm nhập và đóng một vai trò quan trọng trong việc bảo vệ cơ thể. Một số rối loạn miễn dịch nhất định như thiếu hụt miễn dịch nguyên phát bẩm sinh hoặc mắc phải xảy ra khi cơ thể không thể tạo ra kháng thể hoặc gặp phải tác động bất lợi của phương pháp điều trị ung thư làm tổn hại đến kháng thể. Cả hai rối loạn đều được hưởng lợi rất nhiều từ việc truyền immunoglobulin. Các globulin miễn dịch cũng đóng một vai trò quan trọng trong quá trình miễn dịch thụ động. Thuốc giải độc đối với các bệnh như thủy đậu, dại, viêm gan, uốn ván là phương pháp điều trị ban đầu sau khi nghi ngờ phơi nhiễm để hạn chế bệnh tiến triển. Các globulin miễn dịch cụ thể như vậy được tạo ra khi những bệnh nhân đã từng bị ảnh hưởng bởi một căn bệnh đã hiến tặng huyết tương, ví dụ như bệnh thủy đậu.
* Albumin:
Albumin là protein chính kiểm soát áp lực cơ và đóng vai trò là chất vận chuyển nhiều chất nội sinh và ngoại sinh (ví dụ: ma túy) khắp cơ thể. Truyền albumin được sử dụng trong điều trị bỏng và sốc do xuất huyết. Các nghiên cứu cũng cho thấy tiên lượng của bệnh nhân xơ gan được cải thiện rõ rệt. Ở những bệnh nhân xơ gan, truyền albumin đã làm giảm tỷ lệ tử vong ở những bệnh nhân bị viêm phúc mạc do vi khuẩn tự phát và cải thiện kết quả khi chọc hút dịch thể tích lớn.Albumin cũng hữu ích trong điều trị hội chứng gan thận.
* Alpha-1 antitrypsin:
Alpha-1 antitrypsin được sản xuất ở gan và đóng một vai trò quan trọng trong phổi bằng cách tăng protease chống lại tác dụng của elastase do bạch cầu trung tính tạo ra để phản ứng với chứng viêm như hút thuốc. Thiếu alpha-1 antitrypsin là một rối loạn di truyền có thể dẫn đến khí phế thũng và xơ gan ở tuổi trưởng thành sớm. Những tiến bộ gần đây trong điều trị đã cho thấy thành công trong việc giảm tỷ lệ tử vong và tần suất các đợt cấp khi tiêm alpha-1 antitrypsin có nguồn gốc từ huyết tương người được tiêm tĩnh mạch mỗi tuần một lần.
* Huyết tương như một xét nghiệm trong phòng thí nghiệm:
Xét nghiệm huyết tương có thể chẩn đoán và xác nhận các bệnh như tiểu đường dựa trên mức đường huyết hoặc bệnh von Willebrand. Việc theo dõi tỷ lệ chuẩn hóa quốc tế (INR) ở bệnh nhân dùng thuốc chống đông máu yêu cầu đo tuần tự nồng độ prothrombin huyết tương.
* Plasmapheresis:
Plasmapheresis là một phương pháp điều trị tạm thời hiệu quả trong nhiều bệnh tự miễn dịch. Trong điều trị bằng phương pháp plasmapheresis, máu tĩnh mạch của bệnh nhân được rút ra, các tế bào máu được tách ra, và một dung dịch keo thay thế và các tế bào máu được truyền vào vị trí của nó. Dung dịch albumin huyết thanh người từ 4% đến 5% trong nước muối là giải pháp thay thế ưu tiên trong hầu hết các trường hợp. Sau đây là các điều kiện phổ biến khi sử dụng phương pháp di chuyển plasmapheresis:
- Bệnh nhược cơ
- Bệnh viêm đa dây thần kinh khửyelin mãn tính
- Tăng độ nhớt trong bệnh gammopathies đơn dòng
- Ban xuất huyết giảm tiểu cầu huyết khối
- Hội chứng Guillain Barre
- Hội chứng Lambert-Eaton
- Đa xơ cứng
.jpg) * Huyết tương giàu tiểu cầu (PRP):
* Huyết tương giàu tiểu cầu (PRP):
PRP được định nghĩa là máu tự thân có nồng độ tiểu cầu cao hơn giá trị tham chiếu ban đầu. Theo truyền thống, tiêm PRP đã được sử dụng trong ba thập kỷ qua trong phẫu thuật tạo hình và răng hàm mặt. Gần đây, việc sử dụng nó trong y học chỉnh hình và thể thao đã được khẳng định rõ ràng và tạo được sự quan tâm rất lớn. Việc sử dụng tiêm PRP trong điều trị bệnh lý cơ xương khớp cấp tính hoặc cấp tính-mãn tính vẫn còn đang là đề tài nóng hổi. Một trong những lĩnh vực được sử dụng PRP là trong điều trị thoái hóa khớp gối mức độ trung bình độ II, III.
► Quá trình làm lành vết thương của huyết tương giàu tiểu cầu PRP
Quá trình làm lành vết thương được chia làm 3 giai đoạn chồng chéo nhau: Giai đoạn viêm (inflammation), Giai đoạn tăng sinh (proliferation) và Giai đoạn sửa chữa, tái tạo tổ chức (remodel).
– Giai đoạn viêm: Đáp ứng đầu tiên khi xảy ra tổn thương ở mô là quá trình viêm. Khi máu thoát khỏi thành mạch bị tổn thương, tiểu cầu tham gia thực hiện chức năng cầm máu dẫn đến hình thành cục máu đông làm đầy tổn thương. Lúc này tiểu cầu đã được hoạt hóa cùng với nhiều tế bào (TB) khác nhau và hạt α của tiểu cầu giải phóng các yếu tố tăng trưởng và các cytokine. Quá trình này hấp dẫn các TB di chuyển tập trung đến nơi tổn thương, tăng sinh, biệt hóa và tổng hợp các chất căn bản.
Bạch cầu đa nhân trung tính là những TB viêm đầu tiên xâm nhập vào vị trí vết thương, hình thành sự bảo vệ chống lại quá trình nhiễm trùng cũng như loại bỏ các mô hoại tử. Đời sống của chúng ngắn, từ vài giờ đến vài ngày.
Tiếp theo là các TB đơn nhân và TB lympho T: TB đơn nhân biệt hóa thành đại thực bào đóng vai trò chính hỗ trợ các TB đa nhân trung tính thực hiện chức năng cũng như bản thân nó giải phóng ra các yếu tố tác động trực tiếp đến quá trình viêm. Đời sống của các TB đơn nhân và lympho kéo dài từ nhiều ngày đến nhiều tháng.
Sau đó các TB gốc nguồn gốc trung mô di chuyển tới khu vực tổn thương, nơi chúng sẽ biệt hóa thành các TB đặc hiệu tương ứng với mô tổn thương như TB xương, sụn, xơ, các TB mạch máu và mô khác. Các nguyên bào sợi cũng di cư tới, tăng sinh và sản xuất ra môi trường ngoại bào. TB biểu mô mạch máu cạnh mô tổn thương cũng tăng sinh, hình thành mạng lưới mao mạch tân tạo hướng về khu vực thương tổn, khởi động quá trình tăng sinh mạch máu.
Gần về cuối giai đoạn viêm, tổ chức hạt mới hình thành, có màu hồng với đặc điểm là mô giàu mạch máu, nhiều TB xơ, TB viêm mạn tính nhưng không có tổ chức thần kinh. Đây là môi trường chuyển hóa thuận lợi cho quá trình sửa chữa mô tổn thương.
– Giai đoạn tăng sinh: các mô hoại tử dần bị loại bỏ bởi quá trình trên và được thay thế bởi mô sống tương tự với mô trước khi bị tổn thương. Các nhân tố tại chỗ, bao gồm các yếu tố tăng trưởng nguồn gốc tiểu cầu, cytokine, hocmon, chất dinh dưỡng, pH môi trường, áp lực khí oxy, môi trường điện- hóa học… thúc đẩy quá trình tăng sinh và biệt hóa các TB gốc nguồn gốc trung mô thành các nguyên bào xương, nguyên bào sụn, nguyên bào sợi và các TB khác cần cho sự tái tạo mô tương ứng.
– Giai đoạn sửa chữa, tái tạo tổ chức: mô mới được tái tạo sẽ thay đổi hình dạng và cấu trúc cho giống với mô gốc. Tại đây mật độ các tế bào và mạch máu tăng lên, các TB sợi collagen, TB xương… tăng trưởng. Thời gian của giai đoạn sửa chữa, tái tạo có thể kéo dài nhiều năm.
► Các protein quan trọng trong quá trình làm lành, sửa chữa vết thương
Khi tiểu cầu được hoạt hóa sẽ dẫn đến quá trình ly giải các hạt α của tiểu cầu, từ đó giải phóng ra nhiều loại protein có vai trò quan trọng đối với quá trình làm lành vết thương hay tổn thương như:
• Platelet-derived growth factor (PDGF- αα, ββ, αβ): yếu tố tăng trưởng có nguồn gốc từ tiểu cầucó tác dụng hóa ứng động đối với đại thực bào- thu hút đại thực bào tới nơi tổn thương; phối hợp PDGF với TGF-β, IGF có tác dụng thúc đẩy tăng trưởng mạch máu, phân chia TB, hình thành da, chất căn bản xương, tổng hợp collagen.
• Transforming growth-factor-beta (TGF-β: β1, β2): yếu tố tăng trưởng chuyển dạng beta có tác dụng thúc đẩy các TB gốc nguồn gốc trung mô (sụn, xương, cơ, sợi….) và các nguyên bào xương… phân bào; thúc đẩy quá trình khoáng hóa của xương (khi phối hợp với PDGF). Các yếu tố tăng trưởng TGF-β còn phối hợp với IGF-1 và BMPs tham gia vào quá trình tổng hợp chất căn bản của sụn khớp.
• Vascular endothelial growth factor (VEGF): yếu tố tăng trưởng nội mạc mạch máu,thúc đẩy hình thành mạch máu.
• Epidermal growth factor (EGF): yếu tố tăng trưởng biểu bì, thúc đẩy tăng trưởng tế bào và sự biệt hóa, hình thành mạch máu, hình thành collagen.
• PDEGF (platelet-derivedendothelial growth factor): yếu tố tăng trưởng nội mô nguồn gốc tiểu cầu.
• PDAF (platelet-derived angiogenesis factor): yếu tố tăng sinh mạch nguồn gốc tiểu cầu.
• ECGF (epithelial cell growth factor): yếu tố tăng trưởng tế bào biểu mô.
• Fibroblast growth factor-2 (FGF-2): yếu tố tăng trưởng nguyên bào sợi-2, thúc đẩy tăng trưởng của các TB biệt hóa và hình thành mạch máu.
• Insulin-like growth factor (IGF): yếu tố tăng trưởng giống Insulin, một điều tiết sinh lý học bình thường trong gần như mọi loại tế bào của cơ thể. IGF-1 còn phối hợp với các yếu tố tăng trưởng TGF-β và BMPs tham gia vào quá trình tổng hợp chất căn bản của sụn khớp./.
Để đăng ký điều trị liệu pháp PRP hoặc muốn biết thêm chi tiết quý vị vui lòng liên hệ L.Y.Tuấn: 098.979.1982 * 091.868.1982
Tổng lượt xem: 1867
Tổng số điểm đánh giá: 3 trong 5 đánh giá











.jpg)
1 2 3 4 5